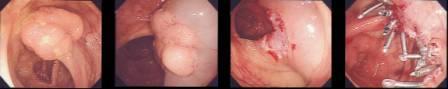
大腸がん
はじめに
わが国のがん罹患数は高齢化や生活様式の変化に伴い増加傾向にあり、特に大腸がんの増加は顕著であります。国立がん研究センターの最新がん統計によると、2020年に新たにがんと診断された患者は約95万人で、大腸がんは約15万人と部位別検討でトップとなりました。今後も大腸がんはますます増えていくと考えられています。
国立がん研究センターのがん統計はこちらをクリック
大腸がんは、早めに検査を受け診断されて、しっかりと治療を受ければ、治癒を期待することのできる病気です。必要以上に恐れることはありません。しかし、戦っていくためには、まずは良く知ることが大事と考えます。このサイトを読んでくれた方に知識と情報を提供できたら幸いです。
国立がん研究センターのがん統計はこちらをクリック
大腸がんは、早めに検査を受け診断されて、しっかりと治療を受ければ、治癒を期待することのできる病気です。必要以上に恐れることはありません。しかし、戦っていくためには、まずは良く知ることが大事と考えます。このサイトを読んでくれた方に知識と情報を提供できたら幸いです。
そもそも「がん」とは何か
私たちの細胞は個々に寿命があり、細胞分裂をすることで、臓器の形や機能、また生命を維持しています。その細胞分裂のためには遺伝子情報が重要なのですが、私たちの日常生活には遺伝子を傷つける因子がたくさんあります(たとえば、喫煙、肥満、飲酒、日光など)。それらの因子などの結果、もしくは偶発的に、遺伝子が損傷を受けることで、計画的で正常な細胞分裂が行えなくなってしまった結果に発生するのが「腫瘍」です。腫瘍には、「良性腫瘍」と「悪性腫瘍」があります。良性腫瘍は、たとえば大腸ポリープや腺腫で、ある程度で腫瘍の成長が制限され、人体の機能や生命を損なわない腫瘍です。それに対して、悪性腫瘍は、無限に細胞分裂し、臓器の形態や機能を著しく損ない、最終的に生命を脅かす腫瘍のことです。「がん」はその悪性腫瘍の一部に属します。
大腸の役割
大腸は、食物の通り道、消化管の最後の場所です。食道、胃、小腸に続いて、右下腹部からはじまり、右上腹部→左上腹部→左下腹部と時計回りに回って肛門管・肛門につながる約2mほどの管状の臓器です。大腸は、口に近い結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸)と肛門に近い直腸(直腸S状部、上部直腸、下部直腸)に分けられます。
大腸には栄養の吸収作用はほとんどなく、主に水分を吸収します。小腸からの食物残渣が大腸を通過する途中で水分がさらに吸収され、徐々に固形の便となり肛門まで運ばれます。また便を一時的に貯留する機能があり、大腸のおかげで、定期的な排便習慣をキープすることができます。
大腸には栄養の吸収作用はほとんどなく、主に水分を吸収します。小腸からの食物残渣が大腸を通過する途中で水分がさらに吸収され、徐々に固形の便となり肛門まで運ばれます。また便を一時的に貯留する機能があり、大腸のおかげで、定期的な排便習慣をキープすることができます。
大腸がんとは
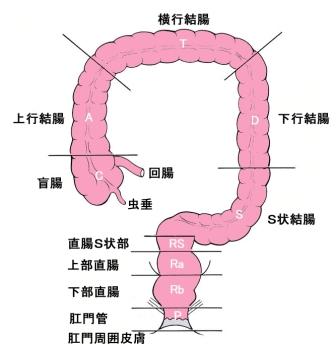
図1 腸の部位
結腸に発生したがんを結腸がん、直腸に発生したがんを直腸がんといいます。両者を合わせて大腸がんといいます (図1) 。
大腸の壁は内側から粘膜、粘膜下層、筋層、漿膜下層、漿膜(下部直腸にはありません)の5層構造からなっており、がんは大腸の壁の一番内側の粘膜という層より発生します。がんの浸潤が粘膜、粘膜下層にとどまるものを早期大腸がん、筋層以深のものを進行大腸がんといいます (図2) 。良性腫瘍であるポリープ・腺腫 (図3) を経由して発生するものと初めからがん化するものがあると考えられています。
発症するリスク因子として、家族歴・遺伝的要因、肥満、食生活(飲酒、肉食)、喫煙などが報告されています。逆に予防する(リスクを低下させる)因子としては、適度な運動、食事(高脂肪食、貯蔵肉を避ける)、便秘防止(繊維食)、禁煙などがいわれております。
大腸の壁は内側から粘膜、粘膜下層、筋層、漿膜下層、漿膜(下部直腸にはありません)の5層構造からなっており、がんは大腸の壁の一番内側の粘膜という層より発生します。がんの浸潤が粘膜、粘膜下層にとどまるものを早期大腸がん、筋層以深のものを進行大腸がんといいます (図2) 。良性腫瘍であるポリープ・腺腫 (図3) を経由して発生するものと初めからがん化するものがあると考えられています。
発症するリスク因子として、家族歴・遺伝的要因、肥満、食生活(飲酒、肉食)、喫煙などが報告されています。逆に予防する(リスクを低下させる)因子としては、適度な運動、食事(高脂肪食、貯蔵肉を避ける)、便秘防止(繊維食)、禁煙などがいわれております。
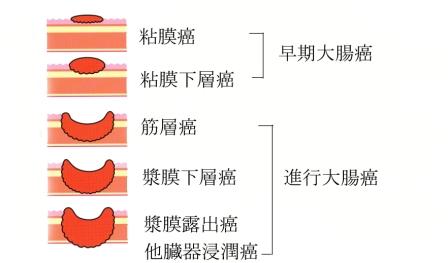
【図2】進行度別のがんの呼び方
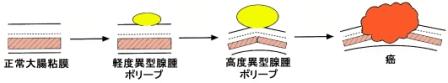
【図3】ポリープからがんへ
症状
早期がんは症状が出にくい
早期がん、また盲腸、上行結腸、横行結腸など右側のがんでは症状がないことが多く、早期がんの68%、右側大腸がんの32%が無症状の検診発見例でした。
症状は血便、便通異常、腹痛、残便感など様々
盲腸・上行・横行結腸では貧血・黒色便・腫瘤触知、下行・S状結腸では血便・便通異常・腹痛、直腸では血便・便通異常(排便回数増加、便が細くなる)・残便感などの症状があります。狭窄が高度になると腸閉塞(排便がストップし腹部膨満、嘔吐などがおこること)や、穿孔(大腸に穴があいて腹膜炎になってしまうこと)を起こして緊急手術が必要となることがあります。
診断
診断は腹部の注腸検査、大腸内視鏡検査(大腸カメラ)、CT検査、超音波検査、MRI検査、PET検査、採血検査などによって行われます。注腸検査 (図4) は前処置(注腸食、下剤)を行い、肛門からカテーテルを挿入してバリウムと空気を大腸内に注入してレントゲン撮影を行います。大腸カメラ (図5) は前処置(下剤)を行い、肛門から内視鏡を挿入して観察し、病変を発見した場合には組織を一部採取(生検)して、顕微鏡などによる病理検査にて診断を確定します。CT検査 (図6) は局所の進展(他臓器浸潤、リンパ節転移)と血行性転移(肝転移、肺転移)を調べます。超音波検査は主に肝転移の有無を調べます。MRI検査 (図7) は主として直腸がんの局所の進展や肝転移を調べます。PET検査 (図8) は転移、再発の有無を調べます。採血検査で調べる腫瘍マーカーであるCEA、CA19-9は、大腸がんの診断とフォローアップに信頼性が高い腫瘍マーカーです。
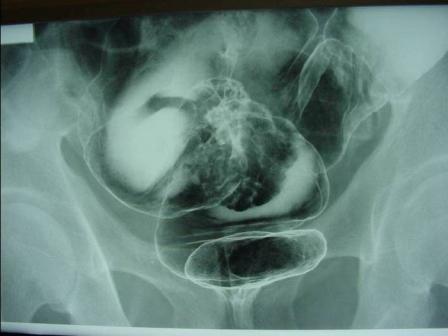
【図4】注腸検査
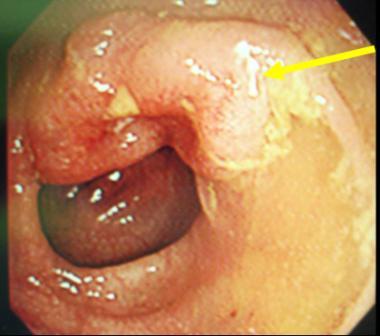
【図5】大腸カメラ
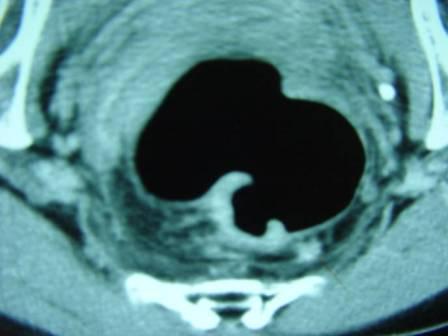
【図6】CT画像
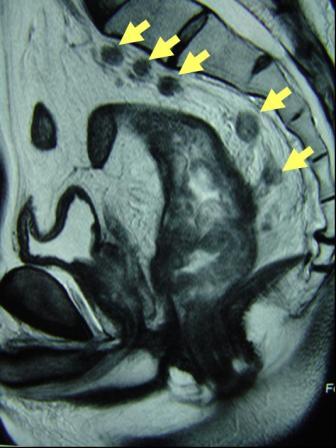
【図7】MRI検査
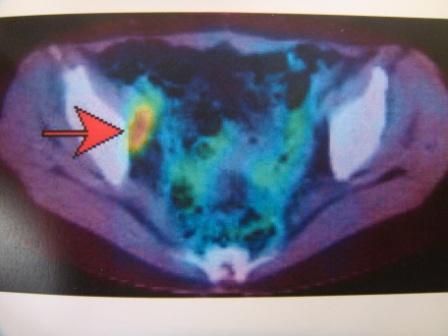
【図8】PET検査
ステージング
がんの進行度(ステージ)とは、がんの進み具合のことです。がんは放っておくと、どんどん細胞分裂し成長してしまいます。もともとのがん組織のサイズが大きくなると大腸の壁の深く(外側)まで深達していったり、さらに大腸の壁を突き破って大腸の外側にある膀胱、子宮、腹膜など他の臓器に浸潤したりします。また、がん組織の近くのリンパ管を通じて大腸の周りのリンパ節にがん細胞が移動(転移)することがあります。大腸の近くのリンパ節から、徐々に遠くて身体の中心に位置するリンパ節に転移は起こります。さらに、がん組織の近くの細かい血管にがん細胞が侵入すると、血管のネットワークを通じて、肝、肺や骨などの遠隔臓器にがん細胞が移動(転移)することもあります。がん細胞の転移は診断と同時期に起こることも、大腸の手術から時間がたった後で起こることもあります(同時性と異時性)。
大腸がんの進行度
大腸がん取扱い規約(最新は第9版)では大腸がんの進行度に関して以下のようにあります。
①がんが大腸の壁のどこまで深くまで深達しているか(壁深達度)
②大腸の周りのリンパ節に転移をしているか、またそのリンパ節転移の個数や範囲はどの程度か
③大腸の他の臓器、例えば肝臓、肺、腹膜、遠隔リンパ節や骨など遠隔臓器にがんが転移しているか
という3因子を総合的に判断し、進行度は決定しています。がんが進むにつれ、
ステージ0→I(早期がん)→II→III(リンパ節転移あり)→IV(遠隔臓器転移あり)
となります。壁深達度やリンパ節転移について、最終診断は病理組織学的診断が必要です。そのため、術前や治療前には臨床的の進行度を推定し、術後の病理組織学的診断の後に真の進行度が報告されます。
①がんが大腸の壁のどこまで深くまで深達しているか(壁深達度)
②大腸の周りのリンパ節に転移をしているか、またそのリンパ節転移の個数や範囲はどの程度か
③大腸の他の臓器、例えば肝臓、肺、腹膜、遠隔リンパ節や骨など遠隔臓器にがんが転移しているか
という3因子を総合的に判断し、進行度は決定しています。がんが進むにつれ、
ステージ0→I(早期がん)→II→III(リンパ節転移あり)→IV(遠隔臓器転移あり)
となります。壁深達度やリンパ節転移について、最終診断は病理組織学的診断が必要です。そのため、術前や治療前には臨床的の進行度を推定し、術後の病理組織学的診断の後に真の進行度が報告されます。
治療
現在、大腸がん研究会より大腸がん治療ガイドライン(2024年版)が発刊されており、当科では基本的にガイドラインに則って治療方針を決めております。治癒を目指した場合、治療の原則は大腸がんの切除です。がんのステージによって、内視鏡的治療もしくは外科的治療といった手段で病巣の切除を行います。もし何らかの理由で、切除が不可能もしくは適応とならない場合には、抗がん剤治療(化学療法)や放射線治療が選択されることもあります。
内視鏡的治療
早期がんでは大きさ・形態などによりますが大腸カメラにより切除可能です (図9) 。当院では、早期がんの内視鏡的治療は、消化器内科が担当しております。
病理組織診断で、内視鏡的治療でがんが切除しきれなかった場合、大腸壁の深くまで浸潤していた場合、また壁内のリンパ管や静脈などの脈管にがん細胞浸潤を認めた場合には、治療した部位に再発したり、大腸の近くのリンパ節に転移して残存している恐れがあり、追加の外科手術を検討する必要があります。
病理組織診断で、内視鏡的治療でがんが切除しきれなかった場合、大腸壁の深くまで浸潤していた場合、また壁内のリンパ管や静脈などの脈管にがん細胞浸潤を認めた場合には、治療した部位に再発したり、大腸の近くのリンパ節に転移して残存している恐れがあり、追加の外科手術を検討する必要があります。
外科的治療
外科的治療は腸管切除とリンパ節郭清からなります。リンパ節転移は支配動脈 (図10) に沿って転移することが多く、進行がんでは40~50%に転移を認めます。腸管軸に沿ったリンパ節転移を考慮して20~30cmの腸管を切除します。原則的に自律神経 (図11) は温存して術後の機能障害を防止します。
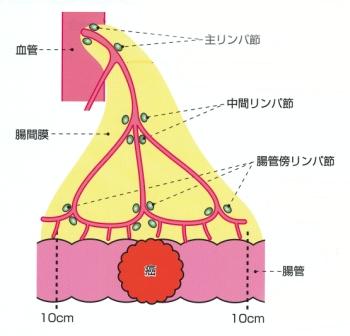
【図10】リンパ節転移
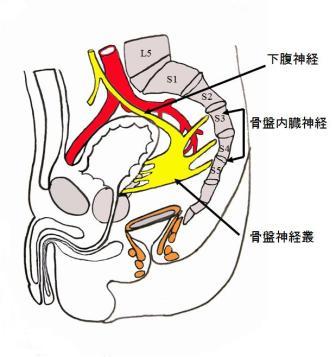
【図11】自律神経の仕組み
ロボット支援手術
ロボット支援手術についてはこちらをご覧ください。
腹腔鏡下手術
比較的早期のがん(他臓器浸潤のないもの、あきらかなリンパ節転移のないもの、大きさが4cm以下程度のもの)は腹腔鏡下大腸手術 (図12) の適応と考えています。小さな傷 (図13) ですむため術後の痛みが少なく、早期の退院、社会復帰が可能となります。
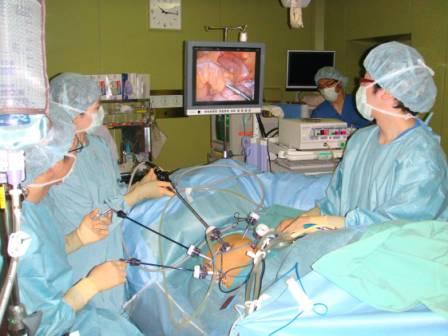
【図12】腹腔鏡下大腸手術の風景
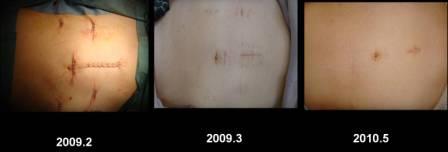
【図13】腹腔鏡下大腸手術の傷跡
開腹手術
進行がんでは通常の開腹手術により腸管切除とリンパ節郭清を行います。下部直腸がんでは骨盤側壁のリンパ節郭清が必要となることがあります。結腸や上部直腸では切除および腸管吻合が可能です。肛門からの距離が4cm以下のものでは通常、永久人工肛門が必要となりますが、比較的早期の症例では腹腔鏡下手術を併用して内肛門括約筋を切除して結腸肛門吻合を行う手術も可能です(図14- 1・ 2 )。緊急手術例、腸管の状態が不良な症例では一時的人工肛門を造設することがあります。膀胱、前立腺、子宮などの直腸周囲の他臓器に浸潤を認めた場合には合併切除および再建手術を行います。
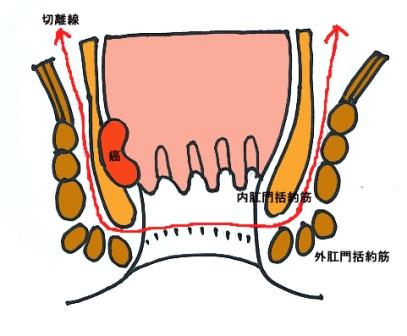
【図14-1】切除する場所
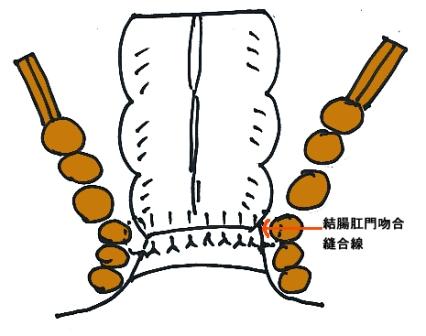
【図14-2】吻合する場所
手術と輸血
当施設の手術における輸血率は結腸がんで1.8%、直腸がんで2%でした。 必要に応じて超音波凝固切開装置 (図15) などを使用して血液製剤を使用しない手術を心がけています。
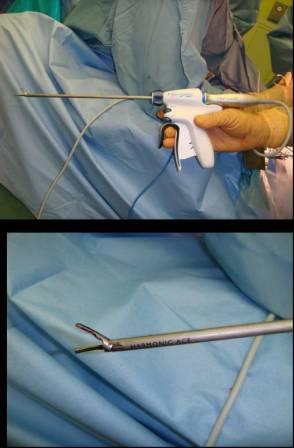
【図15】超音波凝固切開装置
外科的治療の合併症
手術は大腸の切除および吻合を行うため無菌手術ではなく創感染のリスクを伴います。われわれはガイドラインに基づき、創感染の発生の予防に努めています。
・腸管切除後の縫合不全のリスク
手術中にリスクが高いと判断した場合は一時的人工肛門を造設することがあります。
・術後に腸閉塞
一時的に食事を止めたり、鼻から小腸まで管(イレウス管)を挿入して治療したりしますが、病状によって手術が必要になることがあります。
・排尿と性機能障害などの自律神経障害
直腸がん手術においては排尿、性機能障害などの自律神経障害が一時的に発生することがあります。
・腸管切除後の縫合不全のリスク
手術中にリスクが高いと判断した場合は一時的人工肛門を造設することがあります。
・術後に腸閉塞
一時的に食事を止めたり、鼻から小腸まで管(イレウス管)を挿入して治療したりしますが、病状によって手術が必要になることがあります。
・排尿と性機能障害などの自律神経障害
直腸がん手術においては排尿、性機能障害などの自律神経障害が一時的に発生することがあります。
再発に対する治療
切除した後に起こった肝転移 (図16) 、肺転移 (図17) は外科手術により比較的良好な治療成績が得られることが分かっています。そのため術後には定期的な腫瘍マーカーの測定、超音波検査、CT検査を行い、肝や肺など遠隔臓器への転移を早期発見できるようフォローアップします。転移、再発が確認された場合、病状に応じて外科として治療方針を決定します。化学療法後に切除を行う場合もあります。局所再発(もともとの大腸がんの近くの場所での再発)に対しては外科切除、化学療法、放射線治療を検討します。再発した腫瘍により、痛みなどの症状が出現したときには、症状の緩和といった支持療法も治療と同時に行っていきます。
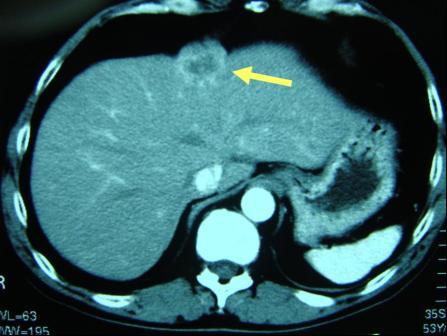
【図16】大腸がんの肝転移
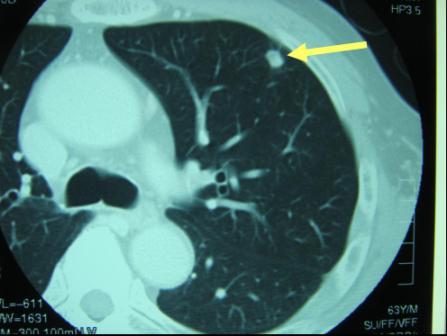
【図17】大腸がんの肺転移
化学療法
化学療法には、根治手術後に主にステージ3(ステージ2の一部)の患者さんに対して再発予防で行う術後補助化学療法と、進行したがんで手術による治癒が期待できない場合に行う化学療法、また遠隔臓器転移や再発例に対する化学療法があります。近年の化学療法の進歩は著しく、殺細胞性薬剤、分子標的薬や免疫チェックポイント阻害剤を総合的に使用することで、再発リスクの低下、腫瘍の縮小や延命効果が得られています。当院では最新の化学療法、化学療法に伴う支持療法を医師、看護師、薬剤師が協力して行っています。化学療法は初回の注射による治療を除いて原則として外来で行っています。
当院の治療成績
手術件数
| 大腸がん手術件数 | |
| 2019年度 | 142 |
| 2020年度 | 165 |
| 2021年度 | 167 |
| 2022年度 | 128 |
| 2023年度 | 158 |
外科における5年生存率
| ステージ | 生存率 |
| ステージ0 | 98.4% |
| ステージI | 99.6% |
| ステージII | 91.4% |
| ステージIIIa | 84.0% |
| ステージIIIb | 68.9% |
| ステージIV | 21.4% |
大腸がん取扱い規約第8版に基づく
治験と臨床試験について
過去の医療者・患者さんのデータから得られた経験や知識をもとに、現在、より安全で有効性の高い治療を患者さんに提供することが可能となりました。私たち医療者は、現在の治療を最大限頑張るのは当然ですが、さらに将来にむけて医療をより向上させていく責務があります。医療の向上のために行われる科学的に評価する方法として「臨床試験」があります。「臨床試験」とは、ヒト(患者さん)を対象として、薬や医療機器など、その有効性や安全性などを確認するために行われる試験のことです。臨床試験には、製薬会社が主体となり国から医薬品や医療機器の承認を得るために行う「治験」と、医師が主体となって治療法や診断法の有効性を調べ、より優れた医療を提供することを目的に行う「自主臨床試験」があります。状況によっては、治験や臨床試験への参加をお願いすることがあるかもしれません。その際には担当医から十分に説明させていただきますので、耳を傾けていただけると幸いです。
現在、当科は日本臨床腫瘍研究グループ(JCOG※)大腸がんグループより参加施設として適当と承認され参加しております。
当院で実施中の臨床研修の詳細はこちら
現在、当科は日本臨床腫瘍研究グループ(JCOG※)大腸がんグループより参加施設として適当と承認され参加しております。
当院で実施中の臨床研修の詳細はこちら
おわりに
大腸がんは、発生した場所や進行度などにより様々ですが、早期に発見され、標準的な治療をしっかりと受ければ、治癒を期待することができる病気です。ただ、手術や化学療法などの治療をうけることも、便潜血や大腸カメラの検査を受けることも、はたまた病院などに行くことですら、とても勇気がいることだと思います。病院を受診し治療を立ち向かっていく患者さんの力になりたいと、私たちは考えております。どのような状況であっても、患者さんが前向きに治療に取り組めるように、それぞれの状況に寄り添った適切な医療を行うことを目指しております。
当院でどのような医師が治療にあたっているのか、診療科ページで医師の紹介を詳しくしております。そちらもぜひご覧ください。
当院でどのような医師が治療にあたっているのか、診療科ページで医師の紹介を詳しくしております。そちらもぜひご覧ください。
2024年12月27日更新